Rotura del Ligamento Cruzado
Anterior de la Rodilla.
TRAUMATÓLOGO DE RODILLA DR. VILLANUEVA
¿Qué es el ligamento cruzado
anterior de la rodilla?
El ligamento cruzado anterior de la rodilla es el principal estabilizador, tanto en sentido antero-posterior como rotacional.
También es el ligamento de la rodilla que más frecuentemente se lesiona.
La rodilla es similar a una articulación en bisagra formada por el extremo distal del fémur, el extremo proximal de la tibia y la rótula, el mayor sesamoideo del cuerpo humano.
Las superficies articulares del fémur y de la tibia tienen cierta conformidad y estabilidad debido a su anatomía. A esta estabilidad contribuyen también los meniscos, la cápsula y los ligamentos.
Los ligamentos de la rodilla son haces de fibras de colágeno que tienen como función limitar el desplazamiento de la articulación por encima de los límites anatómicos y biomecánicos.
Los principales son:
- Ligamento lateral interno, en la parte interior de la rodilla, que previene de deformidades en valgo, que la rodilla se doble hacia adentro.
- Ligamento lateral externo, en la parte exterior de la rodilla, que evita que se deforme en varo, hacia afuera.
- Ligamento cruzado posterior, que impide el desplazamiento a posterior de la tibia con respecto al fémur.
- Ligamento cruzado anterior, que está en la central de la rodilla, entre la escotadura intercondílea y la espina tibial, impide el desplazamiento hacia delante de la tibia con respecto al fémur y proporciona cierta estabilidad rotacional. Estos dos ligamentos se “cruzan” dentro de la rodilla formando una “X”; es por esto que se los denomina ligamentos “cruzados”. El LCA es la estructura que se lesiona con mayor frecuencia.
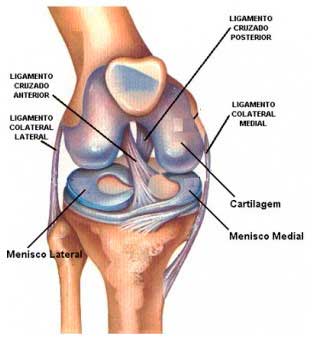
Anatomía del ligamento cruzado anterior.
El ligamento cruzado anterior es principal estabilizador de la rodilla, tanto en sentido antero-posterior como rotacional (aproximadamente 90% de la fuerza).
Limita el desplazamiento anterior de la tibia con respecto al fémur, la rotación tibial y la angulación en varo o valgo de la rodilla cuando está en extensión completa. Se inserta en el fémur y en la tibia y está compuesto de dos fascículos.
Es el ligamento que más frecuentemente se lesiona en deportes de contacto o giro como el fútbol, fútbol americano, rugby, esquí, entre otros, llegando a ser 30 veces más frecuente que la lesión del ligamento cruzado posterior.
Es la causa más frecuente de hemartros (derrame con sangre dentro de la articulación) en traumatismos agudos.
Diferentes factores extrínsecos e intrínsecos se han postulado como favorecedores de las lesiones deportivas y/o traumatológicas del ligamento cruzado anterior de la rodilla.
El tipo de actividad deportiva o laboral, la laxitud articular, los defectos de rotación de las extremidades, o de angulación, como en genu valgo…etc.
Las mujeres tienen más probabilidades de sufrir una ruptura del cruzado anterior que los hombres, pero la causa de esta situación aún no se entiende completamente, aunque puede deberse a diferencias en la anatomía, propiocepción y capacidad muscular.
Otros factores que contribuyen o aumentan las posibilidades de lesión del ligamento cruzado anterior de la rodilla son situaciones hormonales, uso crónico de esteroides, enfermedades sistémicas como diabetes, artritis reumatoide.
¿Cómo se lesiona o rompe el ligamento cruzado anterior de la rodilla?
Los mecanismos de lesión y rotura del ligamento cruzado anterior de la rodilla son valgo-rotación externa, hiperextensión, desaceleración y varo-rotación interna. De todos estos mecanismos se estima que el valgo de rodilla con rotación externa es responsable en el 70% de los casos y que el resto acontecen en el 30% de los casos.
El ligamento cruzado anterior de la rodilla puede romperse en deportes de contacto, por un traumatismo más o menos violento (por ejemplo una entrada en el futbol con un traumatismo directo en el lateral de la rodilla o en la parte posterior de la pierna), o sin traumatismo directo o contacto alguno, al hacer una parada o desaceleración brusca tras un salto o una carrera, un cambio de dirección o un giro brusco de la rodilla con el pie apoyado en el suelo (futbol americano, bádminton, futbol, baloncesto, esquí) o al hacer una hiperextensión forzada, como al dar una patada al aire o en falso.
Con estas maniobras, lo más frecuente es estando la pierna apoyada, se produce una rotación externa de la tibia sobre el fémur y valgo forzado, iniciando una rotura del LCA que puede ser aislada o puede ser el inicio de una lesión en cadena.
Con frecuencia las lesiones del ligamento cruzado anterior de la rodilla no ocurren solas, coexisten con lesiones de los meniscos o de otros ligamentos. Un ejemplo clásico es la denominada ‘triada desgraciada’ o ‘triada triste de rodilla‘ descrita por el doctor Donald H. O´Donoghue (1901-1992) en 1950. Inicialmente descrita como la combinación de la lesión del LCA, menisco interno y ligamento lateral interno hoy se sabe que es más frecuente la asociación de la lesión del LCA, LLI y menisco externo.
Existe una variante de esta lesión aún más grave conocida como “pentada desgraciada”, que consiste en la lesión del ligamento cruzado anterior, el ligamento lateral interno, el ligamento lateral externo y los dos meniscos.
Los adultos generalmente se rompen su ligamento cruzado anterior en la parte media del ligamento o el ligamento se “arranca” literalmente del fémur.
Existen las roturas parciales o roturas intrasustancia del ligamento cruzado anterior de la rodilla que afectan a una parte del espesor de las fibras del mismo, pero sin romperse la envoltura de sinovial que lo recubre.
A la larga las roturas parciales, si el deportista mantiene su nivel de actividad física, se convierten en totales, y las roturas totales aún aisladas, si el deportista con lesion del cruzado anterior de la rodilla mantiene su nivel de actividad física, predisponen la aparición de lesiones asociadas de otras estructuras de la rodilla, meniscos, cartílago…etc. Sin embargo esto no quiere decir que todas las roturas del LCA han de operarse necesariamente.
Las roturas del ligamento cruzado anterior con un fragmento de hueso arrancado pueden requerir una cirugía para recolocar o reinsertar el hueso arrancado. En los niños el potencial de curación sin operar, en los casos con pequeño desplazamiento, es mayor que en los adultos.
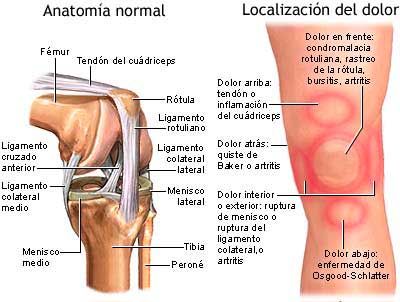
Síntomas de lesión del ligamento cruzado anterior de la rodilla.
El paciente, el deportista, puede sentir un dolor fuerte, un “crujido”, o la sensación de que algo se le rompe o se le destensa dentro de la rodilla, en el momento en que se produce la lesión.
Generalmente, en las roturas agudas completas del ligamento cruzado anterior de la rodilla, el deportista no puede seguir jugando, el dolor es intenso e invalidante al apoyar el pie en el suelo o intentar caminar.
En unas horas se producirá un derrame importante, por sangrado, dentro de la rodilla, complicando la exploración clínica. En los casos en que hay rotura de la capsula articular el derrame articular (si hay sangre en la rodilla se llama hemartros) no se queda a tensión dentro de la rodilla, se va por la pierna hacia abajo.
En los casos con rotura parcial o rotura intra-sustancia o rotura completa sobre una lesión previa incompleta el derrame puede ser menos marcado. Con frecuencia si el paciente tiene derrame a tensión, por una rotura aguda, está indicada la evacuación que permite aliviar el dolor, facilita la exploración clínica posterior, permite identificar si hay o no grasa en la sangre (señal de lesión del hueso) y puede acelerar y mejorar la recuperación funcional. Es frecuente que el paciente no pueda extender la rodilla completamente y tenga dolor en la cara interna de la misma.
En los primeros días, salvo que exista una lesión compleja, el dolor y la defensa complican la exploración del ligamento cruzado anterior de la rodilla. Cuando baja el dolor y la inflamación el paciente puede sentir que la rodilla “se le va” y que tiene mucha dificultad para doblar o estirar la rodilla del todo.
Diagnóstico de lesión del ligamento cruzado anterior.
La historia clínica, la presencia de derrame y el mecanismo de producción permiten la sospecha clínica.
La exploración clínica del ligamento cruzado anterior de la rodilla es más fácil en las primeras dos horas, antes de que el dolor y el derrame impidan la exploración. Si se hace una punción evacuadora (artrocentesis) el líquido articular tiene sangre, hemartros.
Se puede aprovechar la artrocentesis para infiltrar anestésico, que facilite la exploración en urgencias.
El test más fácil de hacer en agudo, casi el único en la mayoría de los pacientes, es el test de Lachman, que consiste en hacer desplazamientos suaves del fémur y la tibia en dirección antero-posterior, para sentir los topes al movimiento que representan que los ligamentos están íntegros.
Cuando el cruzado está roto este tope no existe o es menos neto, mas elástico, y la comparación con la rodilla sana nos termina de dar la información sobre la lesión de rodilla.
Como la laxitud constitucional de cada paciente es diferente es fundamental comparar con la rodilla sana, cuando esta no ha tenido operaciones previas, para ver las diferencias y no dar como roto un ligamento en una rodilla con cierta laxitud constitucional. Esta prueba es muy sensible cuando se está acostumbrado a hacerla.
Pasadas unas horas el dolor del paciente no permite que se realice un examen adecuado de la estabilidad de la rodilla ni realizar maniobras para diagnosticar lesiones asociadas, principalmente de los meniscos, siendo necesario esperar o solicitar exploraciones complementarias.
La radiografía simple de la rodilla puede revelar signos indirectos e inespecíficos, como un aumento de líquido articular por hemartros (sangre dentro de la rodilla), que se ve en el 70% de las roturas agudas del Ligamento Cruzado Anterior. Otros signos más específicos son la existencia de algún arrancamiento óseo, de las inserciones del ligamento, una lesión en el cóndilo o una fractura asociada del platillo tibial, fractura de Segond.
El signo del surco profundo consiste en una fractura osteocondral por impactación en el tercio medio de la superficie de carga del cóndilo femoral externo, que está presente en aproximadamente el 5% de las radiografías de pacientes que presentan lesión del LCA.
La fractura descrita por el Dr. Paul Segond, cirujano francés, en 1879, hace referencia a la presencia de un fragmento avulsionado en el platillo tibial externo, en la zona periférica. Su presencia es altamente específica de rotura del LCA (75 a 100%), aunque esta fractura sólo está presente en aproximadamente el 10% de los casos. Interesantemente fue descrita en base a estudios en cadáver, antes del descubrimiento de los rayos X.
La prueba más sensible y específica es la resonancia magnética. Mediante esta prueba, no sólo se verifica la rotura del ligamento cruzado anterior, sino que además, se pueden valorar las posibles lesiones asociadas como las meniscales, las del cartílago o las de otros ligamentos.
La exploración repetida de la rodilla, cuando baje la inflamación, será fundamental, en combinación con otros criterios, para determinar el grado de inestabilidad residual y la necesidad o no de operar, pues como en tantas lesiones de nuestra especialidad la indicación de operación la establece el cuadro clínico, no la resonancia.
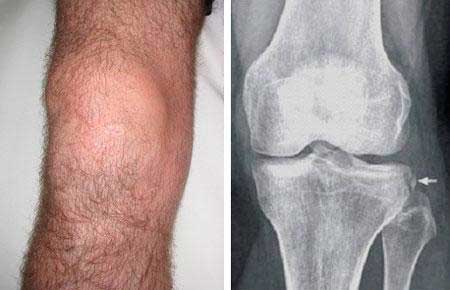
Rodilla con derrame, líquido intraarticular. Imagen dcha. Fractura de Segond. Muy específica de lesión del ligamento cruzado anterior de la rodilla.
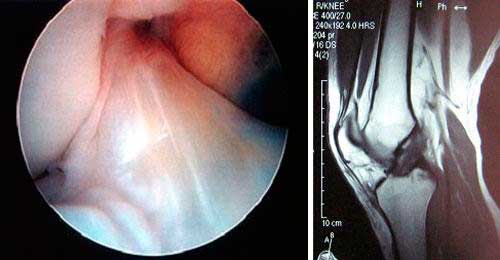
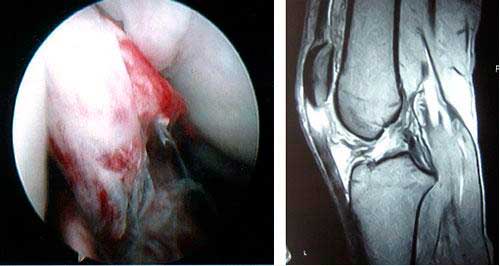
Ligamento cruzado anterior de la rodilla roto. En la imagen de RMN se observa la ausencia del LCA,
queda una imagen blanca, de vacío, donde debería estar el ligamento.
Tratamiento del ligamento cruzado anterior de la rodilla.
La rotura del ligamento cruzado anterior de la rodilla creará una inestabilidad crónica de la rodilla, provocando en el paciente la sensación de inseguridad en la misma, limitando la actividad física, laboral o deportiva y muchas actividades de la vida basal que implican giros de la rodilla. Si el paciente sigue realizando deportes de contacto o actividades de impacto la historia natural es que, a la larga, cada vez haya un porcentaje mayor de pacientes con lesiones asociadas otras estructuras de la rodilla, meniscos o cartílago, predisponiendo al desarrollo de una artrosis precoz.
Sin embargo, la prevención de una teórica artrosis no es una indicación para cirugía de reconstrucción del ligamento cruzado anterior. Algunos deportistas han podido superar esta lesión deportiva y tener rendimientos deportivos de élite, con el cruzado roto. El dolor y la limitación funcional son los que determinan la indicación de cirugía. Los resultados son satisfactorios en más del 90% de los pacientes, quienes recuperan el nivel de actividad previa.
En algunos casos la cirugía puede no estar indicada o ser una opción secundaria. Si el paciente es un deportista ocasional que se ha lesionado y en su vida basal no tiene grandes exigencias físicas, si puede renunciar o modificar algunas de sus actividades deportivas ocasionales, si el paciente es mayor de 50-60 años, la rotura no es completa o la rodilla tiene, tras pasar la fase aguda y de potenciación del cuádriceps y de los isquiotibiales, una inestabilidad mínima o inexistente y en aquellos casos en que existen signos artrósicos importantes la cirugía no es el procedimiento de elección.
La cirugía del ligamento cruzado anterior de la rodilla se considera una cirugía de calidad de vida, no obligatoria.
Generalmente, excepto en atletas de élite, se prefiere la cirugía diferida, cuando ha bajado la inflamación, la rodilla ha recuperado su rango de movilidad y el dolor no va a comprometer la rehabilitación post-operatoria. Así se reduce el porcentaje de complicaciones.
La cirugía suele estar indicada en los pacientes jóvenes y activos, deportistas o no. La edad en la que se recomienda la reparación del LCA ha ido aumentando en la medida en que los resultados con las técnicas de reconstrucción son más y más fiables y los pacientes han ampliado su actividad deportiva a edades cada vez más avanzadas.
Es importante en estos pacientes mantener un programa continuado de rehabilitación y potenciación muscular y modificar algunas actividades. El uso de rodilleras de estabilización se aconseja sólo, puntualmente, para ciertas prácticas deportivas, no para las actividades de la vida diaria.
Aquellos pacientes que además de la lesión del LCA presenten una lesión de los meniscos sintomática (hasta el 50% de las lesiones del LCA pueden asociar, a la larga, roturas de los meniscos) pueden someterse a cirugía para reparar solamente las roturas inestables de los meniscos, cuya recuperación es más rápida que la del ligamento cruzado anterior de la rodilla.
Aquellos pacientes que son, inicialmente, candidatos a la cirugía deberán permanecer con una inmovilización de rodilla y, sobre todo, usando muletas y con apoyo parcial durante 2-4 semanas, hasta que haya disminuido la inflamación. Transcurrido este período se iniciará un tratamiento rehabilitador para recuperar la movilidad, fortalecer el cuádriceps, los isquiotibiales y recuperar la propiocepción.
Tratamiento quirúrgico del ligamento cruzado anterior de la rodilla.
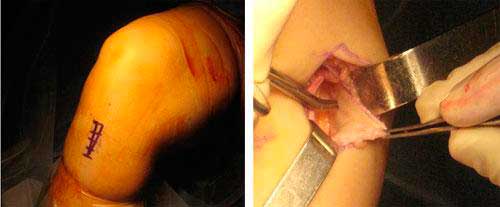
El ligamento cruzado anterior de la rodilla generalmente no cicatriza adecuadamente, aún con reposo y fisioterapia. Está sometido a enormes tensiones y tampoco la sutura es viable. Como no es una estructura que se pueda suturar o reanclar (salvo las excepciones citadas), el ligamento cruzado anterior se debe reconstruir o sustituir utilizando un injerto. Las intervenciones se realizan por artroscopia.
El injerto utilizado puede ser del propio paciente o de cadáver. Los injertos sintéticos están en desuso.
Los injertos más comúnmente utilizados son:
· Tendón rotuliano autólogo (HTH).
· Tendones de la “pata de ganso”, de la parte posterior del muslo (Semitendinoso y recto interno).
· Injerto de cadáver (tendón rotuliano, tendón Aquiles, tendón cuadricipital, etc.)
Existen múltiples modificaciones, la mayoría referidas a la técnica de anclaje del injerto, o a la forma de conservación y tratamiento de los injertos de cadáver. Lo más utilizado son las plastias autólogas de tendón rotuliano o de la pata de ganso y el injerto de cadáver conservado en fresco. Aunque los resultados son excelentes con todas existen variaciones en cuanto a resistencia, morbilidad de la zona donante (dolor o secuelas en la zona de donde se extrae el injerto) por lo que cada cirujano selecciona la mejor técnica, dependiendo de su experiencia, existencia o no de lesiones como la condromalacia rotuliana en la rodilla, sexo, nivel de actividad o fracaso de reconstrucciones previas.
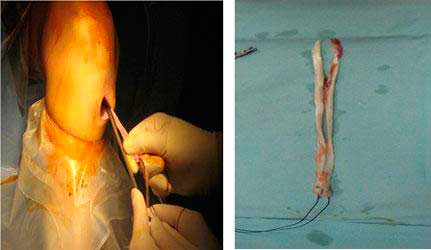
En el caso de optar por un autoinjerto (del propio paciente) se extraen los tendones mediante tenotomo (con una incisión de unos 3- 4 cm), en el caso de la pata de ganso, o mediante bisturíes y sierra en el caso del tendón rotuliano (con una incisión algo mayor). Si se opta por un aloinjerto (tendón de cadáver) no se hacen estas incisiones, disminuyendo la morbilidad, pero perdiendo otras características.
Mientras el asistente prepara la plastia el cirujano principal revisa el resto de la rodilla y regulariza lesiones asociadas de los meniscos o limpia el tejido inflamatorio o la cicatriz o muñón del LCA hasta identificar el punto de anclaje en el fémur y en la tibia.
Con guías y brocas especiales se perforan dos túneles, uno en la tibia y otro en el fémur, el injerto se pasa a través de estos túneles, se tensa y se fija con tornillos, generalmente reabsorbibles, clavos, botones o con otros dispositivos especiales que pueden ser metálicos o reabsorbibles.
Rehabilitación del ligamento cruzado anterior de la rodilla.
La rehabilitación del ligamento cruzado anterior de la rodilla comienza inmediatamente después de la cirugía, con ejercicios activos y pasivos para evitar perder musculatura y recuperar el rango de movilidad lo antes posible. Dependiendo de la técnica quirúrgica y de la preferencia del cirujano se puede limitar la movilidad y el apoyo (permitiendo el apoyo parcial con muletas) entre dos días o dos semanas. Lo común es permitir el apoyo parcial de la pierna operada desde el primer día, con muletas. Los pacientes pueden reincorporarse a trabajos sedentarios en una o dos semanas y conducir a partir de las 6 semanas, si se ha recuperado la movilidad y el dolor ha desaparecido casi completamente.
La rehabilitación del ligamento cruzado anterior de la rodilla tiene varias fases. Generalmente se protegen los ejercicios contra resistencia durante 6 semanas, se mantienen las muletas 3-6 semanas, el paciente puede empezar a correr entre el 3º-4º mes y recupera su nivel de actividad previo, para la competición a partir del 6º mes, desde la operación. El protocolo de fisioterapia se inicia durante la primera semana y puede durar hasta seis meses.
Ver Fisioterapia para el ligamento cruzado anterior de la rodilla
IR A:
Artículo escrito y verificado por el especialista en traumatología Dr. Villanueva.